Миелопатия является обобщающим понятием, которое предполагает развитие дегенеративных процессов в спинном мозге, его сдавление и ишемические изменения.
Этиологически они могут быть спровоцированы нарушениями кровотока, обменных процессов; токсическим поражением; травмами позвоночника; инфекционными поражениями спинномозговых сегментов.
Причины миелопатии
Чаще всего миелопатию провоцируют дегенеративные изменения в разных отделах позвоночника, вызванные остеохондрозом, спондилезом и аналогичными заболеваниями. Также поражение спинного мозга может быть связано с различными травмами: ушиб, вывих, подвывих, компрессионный перелом тел позвонков.
Развитию миелопатии способствуют заболевания, связанные с нарушением обмена веществ (сахарный диабет, диспротеинемия). Гораздо реже поражение позвоночника вызывают токсические воздействия на организм (радиоактивное облучение, интоксикация).
Главным причинным механизмом миелопатии считается компрессионное воздействие на позвоночник, которое появляется в результате осложнений остеохондроза. На фоне дегенеративных процессов формируются грыжи позвоночника, появляются костные выросты (остеофиты), которые вызывают избыточное давление на спинной мозг, вызывая его травмирование; передавливают кровеносные сосуды, провоцируя кислородное голодание тканей. Из-за общей дегенерации гибнут нервные клетки определенного отдела позвоночника, нейроны утрачивают функции и перестают проводить импульсы по спинномозговым путям.
Типы миелопатии
Специалисты классифицируют миелопатию в зависимости от провоцирующих факторов. Выделяют основные виды заболевания:
- спондилогенная, наиболее часто поражается шейный отдел (остеохондроз, спондилез, грыжа, стеноз спинномозгового канала);
- посттравматическая (чаще других имеет необратимый характер и является причиной осложнений);
- инфекционная (туберкулез позвоночника в классическом проявлении);
- ишемическая (недостаточное питание спинного мозга из-за отложения холестерина на стенках сосудов);
- эпидуральная (кровоизлияние в спинномозговой канал, часто ведущее к инвалидизации);
- карциноматозная (токсическое влияние опухоли или механическое сдавливание спинного мозга).
Менее распространенные:
- воспалительная (вследствие эпидурального абсцесса),
- демиелинизирующая (рассеянный склероз),
- метаболическая (диабетическая),
- радиационная миелопатия.
С учетом этиологических факторов специалисты подбирают соответствующее лечение.
Клинические проявления миелопатии
Миелопатия сопровождается определенными неврологическими изменениями, выраженность симптомов зависит от локализации и степени поражения спинного мозга.
Чаще всего встречаются следующие формы миелопатии:
- дискогенная
- инфекционная
- компрессионная
Симптомы дискогенной миелопатии
Дискогенная миелопатия развивается из-за компрессии и ишемии спинного мозга. Чаще всего заболевание провоцирует грыжа позвоночника.
Симптомы дискогенной миелопатии:
- болезненная мышечная слабость;
- мышечные спазмы;
- утрата поверхностной и глубокой чувствительности в области пораженного сегмента позвоночника;
- нарушение мочеиспускания, репродуктивной функции;
- боли в позвоночнике в зоне поражения.
Клинические проявления зависят от конкретного отдела позвоночника, наблюдаются дегенеративные изменения.
Симптомы инфекционной миелопатии
Инфекционная миелопатия вызывает воспаление спинного мозга, прогрессирует на фоне остеомиелита позвоночника, септицемии, ревматоидного артрита, сифилиса, других тяжелых инфекций.
Инфекционная миелопатия имеет следующие симптомы:
- повышение температуры тела;
- выраженная слабость и озноб;
- боль, покраснение и припухлость в месте поражения определенного сегмента позвоночника;
- двигательные нарушения;
- паралич конечностей.
На фоне инфекционной миелопатии могут возникать инфекции мочевыводящих путей, появляться пролежни. При поражении спинного мозга на уровне шеи развивается дыхательная недостаточность.
Симптомы компрессионной миелопатии
Миелопатия компрессионного типа появляется вследствие сдавления спинного мозга костными осколками позвонков, грыжей диска, опухолями и гематомами. Это состояние требует оказания срочной хирургической помощи.
Симптомы компрессионный миелопатии:
- двигательные и чувствительные нарушения участков тела, которые находятся в области зоны повреждения;
- боли в конечностях, онемение;
- неустойчивая походка;
- мышечная слабость.
Клинические проявления зависят от того, тело какого позвонка подверглось компрессии. Если возникает сдавление позвоночного столба в области шеи, то появляются боли, покалывания, онемение в руках, верхнем плечевом поясе. При поражении поясничного отдела возможно появление нарушений органов малого таза, болей в пояснице.
Диагностика миелопатии
Главной целью диагностики является исключение других заболеваний, которые поражают центральную нервную систему.
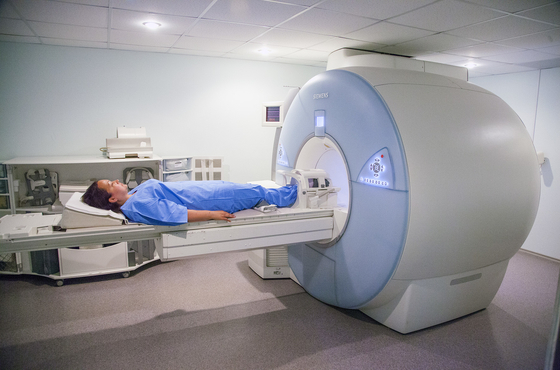
Специалисты назначают, в первую очередь, магнитно-резонансную томографию позвоночника. Во время исследования удается получить снимки путем послойного сканирования всех тканей позвоночного столба, включая спинной мозг, кровеносные сосуды и нервы.
Дополнительно могут назначить:
- рентгенографию
- электромиографию
- электронейромиографию
- ангиографию спинного мозга
- денситометрию (измерение плотности костной ткани)
- лабораторные исследования крови (на стерильность, биохимическое исследование)
По показаниям проводят анализ пунктата спинномозговой жидкости.
При появлении первых признаках миелопатии необходимо обратиться к неврологу, который может рекомендовать отдельные консультация вертебролога, онколога, ангионевролога и других профильных специалистов.
Принципы лечения миелопатии
Миелопатию лечат с учетом ее этиологической формы.
При компрессионном типе заболевания необходимо освободить спинной мозг от сдавления. Проводят удаление опухолей, гематом. Если специалисты обнаруживают грыжу позвоночника, назначается операция по удалению диска. Дискэктомия может быть как тотальной, так и частичной.
Ишемическую миелопатию лечат с помощью спазмолитических, противовоспалительных, сосудорасширяющих средств. Целью медикаментозной терапии является устранение компрессии сосудов. Дополнительно используют лекарственные средства для улучшения микроциркуляции.
При инфекционной природе миелопатии назначают антибиотики.
Обязательными препаратами при любой форме болезни считаются те, которые восстанавливают нарушенный метаболизм нервных тканей и устраняют признаки кислородного голодания. Подобными свойствами обладают нейропротекторы, витамины, метаболиты.
Профилактика
Для профилактики появления осложнений, среди которых чаще всего встречаются контрактуры суставов, атрофия мышц, на раннем этапе лечения начинают проводить лечебную физкультуру и физиопроцедуры.
Из физиотерапевтических процедур назначают УВЧ, гальванизацию, лечение парафином.
Своевременное устранение компрессии позволяет полностью избавиться от проявлений миелопатии. Но для полного восстановления дополнительно требуется санаторно-курортное лечение. Реабилитацию проводят в специализированных учреждениях, оснащенных оборудованием для поведения ЛФК, физиопроцедур, различных форм массажа.
Важно своевременно обращаться к неврологу, чтобы избежать необратимых деструктивных изменений, разрастания соединительной ткани и атрофии мышц. Это позволит после лечения полностью восстановить двигательные, чувствительные функции, проводимость по спинному мозгу, которая влияет на работу органов и систем организма. При своевременно начатом лечении и обязательной реабилитации возможно максимально восстановить чувствительность, снять болевой синдром и вернуть, хоть часто и ограниченную, но свободу движения.